ĐA THAI VÀ MÀNG ĐỆM
Chương 7 sẽ mô tả chi tiết về siêu âm trong trường hợp đa thai. Trong chương này, chúng tôi sẽ đề cập đến vai trò của siêu âm 3 tháng đầu trong việc đánh giá màng ối và màng đệm. Song thai và đa thai được chẩn đoán dễ dàng hơn trong giai đoạn sớm. 3 tháng đầu là thời điểm hoàn hảo nhất để chẩn đoán đa thai và đánh giá màng đệm. Trong đa thai, siêu âm 3 tháng đầu đóng vai trò thiết yếu để đánh giá loại màng đệm và phải được ghi nhận trong kết quả siêu âm. Khi thai lớn, việc xác định số màng đệm trong đa thai trở nên rất khó khăn.
Trong phần này, chúng tôi sẽ tập trung vào song thai, trường hợp nhiều thai hơn vượt qua phạm vi cuốn sách này nhưng những qui tắc chẩn đoán thì tương tự song thai. Trường hợp đa thai như vậy nên được đưa đến trung tâm chẩn đoán hình ảnh tuyến trên. Song thai có thể sử dụng chung 1 bánh nhau và được gọi là một nhau/một màng đệm (monochorionic (MC)). Song thai có thể có 2 bánh nhau riêng biệt và gọi là hai nhau/hai màng đệm (dichorionic (DC)). Song thai 2 bánh nhau được xem như 2 thai riêng biệt độc lập trong một tử cung và rất hiếm có thông nối mạch máu trong bánh nhau giữa 2 thai. Tất cả song thai 2 bánh nhau, theo định nghĩa, sẽ có 2 túi ối (diamniotic). Song thai 2 hợp tử luôn luôn có 2 bánh nhau. Bánh nhau của chúng có thể chia ra hoặc dính nhau. Song thai 2 hợp tử phổ biến hơn song thai 1 hợp tử, với tỉ lệ 3:1.
Đa số song thai đồng hợp tử có 1 bánh nhau và hai túi ối (~75 %), một số trường hợp là hai nhau hai túi ối (~25 %), và hiếm hơn một màng đệm-một túi ối (~1%). Song thai dính là loại một túi ối và ít phổ biến. Ba thể song thai này chẩn đoán tốt nhất trong giai đoạn sớm sau 8 tuần khi các túi noãn hoàng đã xuất hiện và việc quản lý theo dõi thai kì sau đó phụ thuộc nhiều vào những nhóm nhỏ sau:
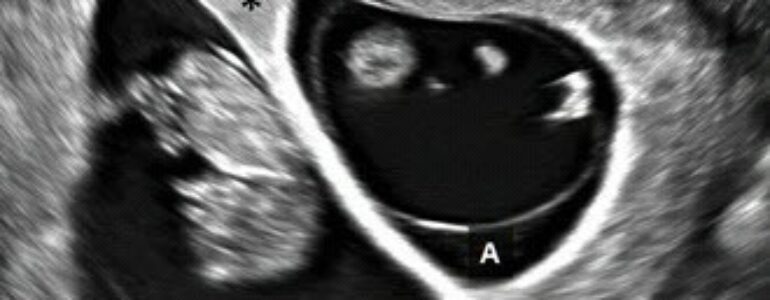
Trong song thai 2 nhau – 2 ối có 2 túi thai, màng ngăn dày bao gồm mô màng đệm, chia ra 2 túi thai riêng. Mô màng đệm chia túi thai tạo nên dấu hiệu “delta, lambda hay twinpeak”, và chẩn đoán 2 túi ối (Hình 4.19). Trong mỗi túi thai, chúng ta sẽ tìm thấy 1 túi noãn hoàng và 1 phôi thai.
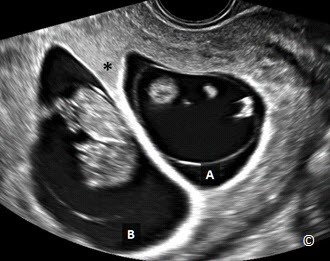
Trong song thai 1 nhau – 2 ối, có 1 túi thai nhưng mỗi phôi thai có riêng 1 túi ối và túi noãn hoàng (Hình 4.20). Màng ngăn cách chia khoang ối thì mỏng và có đặc điểm hình chữ “T” tại bánh nhau (Hình 4.21).
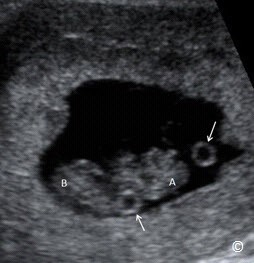
Trong song thai 1 nhau – 1 ối, có 1 túi thai, 1 túi ối, 1 túi noãn hoàng nhưng có 2 phôi thai. Không có ghi nhận sự phân chia màng ngăn giữa 2 thai. (Hình 4.22).
Song thai dính có những đặc điểm bánh nhau giống như 1 nhau-1 ối nhưng phôi thai bị dính nhau. (Hình 4.23). Chú ý rằng thuật ngữ “dính” là 1 cách dùng không đúng bởi vì thật sự về mặt cơ chế, đây là sự thất bại trong việc phân chia giữa hai thai. Tuy nhiên, thuật ngữ này vẫn có thể được chấp nhận.
Việc bàn luận chi tiết hơn về đa thai sẽ có trong chương 7.
Hình 4.19: Song thai 2 nhau-2 ối. Chú ý màng ngăn dày giữa hai thai (A và B). Mô màng đệm (dấu sao) hiện diện ở nơi dính của màng ngăn như dấu “delta hay lamda“ .
Hình 4.20: Song thai 1 nhau-2 ối (A và B) lúc 8 tuần. Chú ý sự hiện diện của 2 túi noãn hoàng (mũi tên) và màng ngăn mỏng không thể nhìn thấy được trong hình này.
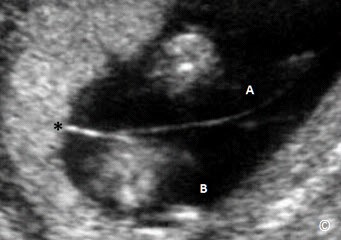
Hình 4.21: Song thai 1 nhau- 2 ối. Chú ý màng ngăn mỏng phân chia 2 khoang ối (A và B) và nơi cắm bánh nhau vào có dấu chữ “T”.
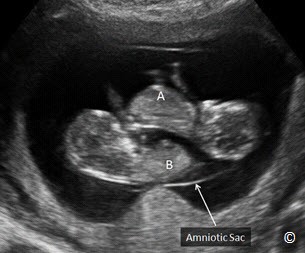
Hình 4.22: Song thai 1 nhau – 1 ối (A và B). Chú ý chỉ có 1 túi ối duy nhất (chú thích).

Hình 4.23 A & B: Song thai dính lúc 12 tuần trên siêu âm 2D (A) và 3D (B). Chú ý song thai bị dính ở phần ngực và bụng. Song thai dính được mô tả chi tiết hơn ở chương 7.
XÁC ĐỊNH TUỔI THAI TRONG 3 THÁNG ĐẦU
Một trong những nhiệm vụ quan trọng nhất khi siêu âm 3 tháng đầu là xác định tuổi thai. Tuổi thai được tính bằng cách đo các chỉ số sinh học: 1) Đường kính túi thai khi chưa thấy phôi thai; 2) Chiều dài phôi thai hay chiều dài đầu mông (CRL); 3) Cuối quý 1 (12-13 tuần), đo đường kính lưỡng đỉnh (Biparietal Diameter (BPD)). Những giá trị đó được đối chiếu với bảng tham khảo chuẩn để đưa ra tuổi thai chính xác. Với việc tính được tuổi thai chính xác trong 3 tháng đầu và 3 tháng giữa, siêu âm là công cụ đáng tin cậy khi sản phụ không nhớ rõ ngày kinh cuối và đưa ra chính xác ngày dự sanh.
Trên lâm sàng, tuổi thai được biểu thị bằng “tuần của thai kì” và không tính theo tháng, tuần tuổi thai được tính dựa vào ngày đầu tiên của kì kinh cuối (LMP, kinh cuối) tương ứng với ngày thụ thai cộng thêm 2 tuần. Một cách tính tuổi thai đơn giản hơn là sử dụng công thức của Naegle, lấy ngày đầu của kinh cuối cộng 7 ngày và trừ đi 3 tháng (dùng lịch của năm sau). Nói chung, hầu hết các máy siêu âm đều có công cụ để tính toán, trong đó có tính ngày dự sanh khi thêm vào kinh cuối. Bảng4.5 liệt kê vài yếu tố về tính tuổi thai trong 3 tháng đầu.
BẢNG 4.5: Những yếu tố liên quan tính tuổi thai trong 3 tháng đầu
Tuổi thai được tính dựa vào ngày đầu của kì kinh cuối (LMP), không phải từ thời điểm thụ thai.
Ngày sanh = ngày đầu kì kinh cuối (LMP) + 280 ngày
Siêu âm cho cách tính tuổi thai
Đo đạc phôi hay thai hay cấu trúc khác trước 14 tuần là cách tin cậy nhất để tính toán tuổi thai theo siêu âm.
Trong việc tính tuổi thai bằng siêu âm, điều quan trọng là phải nhớ những điểm giới hạn sau:
Khi xác định ngày dự sanh cho một lần siêu âm, cho dù ngày đó dựa vào kinh chót hay siêu âm, thì ngày dự sanh này cũng không nên thay đổi trong suốt thai kì.
Nếu bệnh nhân quên ngày kinh cuối, nên dùng siêu âm 3 tháng đầu để tính ngày dự sanh.
Nếu các số đo sinh học trên siêu âm có khác biệt so với ngày kinh cuối từ 5-7 ngày trong 3 tháng đầu, thì nên dùng siêu âm để tính ngày dự sanh (1).
Tuổi thai theo siêu âm 3 tháng đầu là chính xác nhất.
ĐO CÁC CHỈ SỐ SINH HỌC TRONG 3 THÁNG ĐẦU
Các số đo sinh học trong 3 tháng đầu của thai kì bao gồm chiều dài phôi thai; hay chiều dài đầu mông (CRL), đường kính túi thai trung bình (MSD), đường kính lưỡng đỉnh (lớn hơn 11 tuần), và hiếm hơn là đo đường kính túi ối và/hay túi noãn hoàng. Trong đó CRL là chỉ số sinh học chính xác nhất và nên được dùng khi nhìn thấy thôi phai.
Chiều dài đầu mông (CRL)
CRL là chiều dài phôi thai tính theo milimet. Về mặt ngữ nghĩa là chiều dài từ đầu đến mông của phôi, chúng ta sẽ đo đường thẳng dài nhất từ đỉnh đầu đến mông của phôi/thai (Hình4.24), thay vì đo theo đường cong của cơ thể thai. Đo CRL chính xác hơn ở thời điểm sớm của 3 tháng đầu. Khi đánh giá CRL, nên thực hiện 3 lần đo khác nhau, trên mặt cắt dọc giữa. Những tham số sau được khuyến cáo theo dõi khi tính tuổi thai trong 3 tháng đầu (<14 tuần) bằng CRL:
Đối với thai < 9 tuần, LMP có sai lệch > 5 ngày là lý do thích đáng giải thích cho sự thay đổi của ngày dự sanh (Expected Date of Delivery (EDD)).
Đối với thai từ 9 đến 13 6/7 tuần, LMP sai lệch > 7 ngày dẫn đến thay đổi ngày dự sanh.
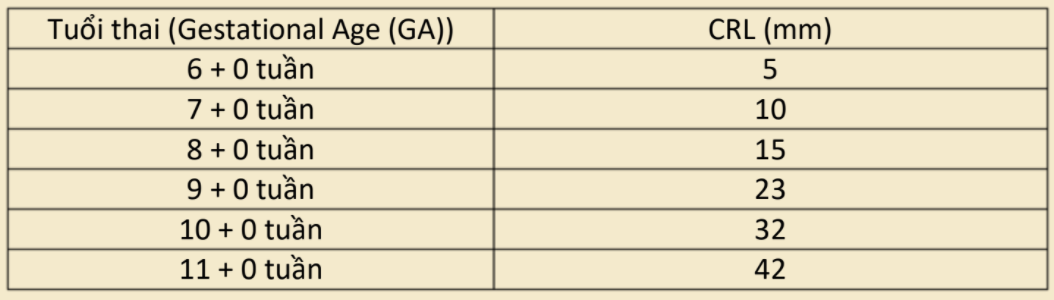
CRL tăng nhanh khoảng 1,1 mm mỗi ngày. Một công thức gần đúng theo CRL là tuổi thai theo ngày = CRL (mm) + 42, tuy nhiên công thức này có thể không cần thiết bởi vì hầu hết máy siêu âm có phần mềm tích phân cho phép xác định tuổi thai dựa trên CRL hay các dữ liệu số đo sinh học khác. Bảng4.6 cho thấy tuổi thai và sự tương ứng với CRL theo mm.
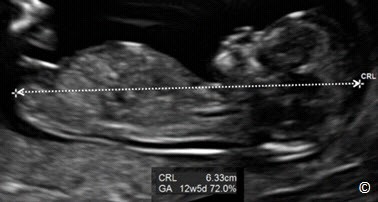
Hình 4.24: Chiều dài đầu mông (CRL) của thai 12 tuần. Chú ý đo CRL tương ứng với đường thẳng dài nhất từ đỉnh đầu đền vùng mông thai nhi.
TABLE 4.6: Tuổi thai và sự tương ứng với CRL (mm)
Đường kính túi thai trung bình
Vì hình ảnh túi thai là bằng chứng đầu tiên của thai kì trên siêu âm và và có thể thấy được trong lớp nội mạc lúc 4 đến 4.5 tuần theo kinh cuối, nên viêch xác định và tính toán tuổi thai có thể dựa vào sự phát hiện và đo kích thước túi thai. Túi thai lần đầu xuất hiện có kích thước đường kính khoảng 2 – 4 mm, nằm trong lớp màng rụng, gần đường giữa với bờ dày sáng. Việc xác định túi thai sớm tốt nhất nên thực hiện bằng siêu âm ngã âm đạo. Đường kính túi thai trung bình (MSD) tính bằng trung bình 3 đường kính lớn nhất của các mặt phẳng dọc, ngang và trán
(Hình 4.25 A và B). Hình ảnh túi thai thể hiện thai nằm trong tử cung nhưng chưa phải là dấu hiệu của thai sống. Hơn nữa, một túi thai trống hay có túi noãn hoàng là dấu hiệu của thai 5-6 tuần, nếu theo dõi thêm 7 – 14 ngày sẽ thấy phôi thai và xác định được khả năng sống của thai. MSD không được khuyến cáo dùng để đánh giá tuổi thai vì CRL là phương pháp tính tuổi thai chính xác hơn và nên được ưu tiên lựa chọn
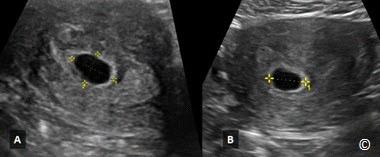
Hình 4.25 A & B: Đường kính túi thai trung bình (MSD) lúc 5 tuần được tính bằng trung bình đường kính lớn nhất của mặt phẳng ngang (A1), ngang (A2), và trán (B1).
Túi ối/ Túi noãn hoàng
Túi ối phát triển quanh phôi thai giống như một màng mỏng bao quanh phôi thai và phản âm kém hơn túi noãn hoàng (Hình4.10). Trong khi túi thai thay đổi về kích thước và hình dáng, sự phát triển của túi ối liên quan mật thiết với sự phát triển của phôi.
Khi nhìn thấy phôi thai có hoạt động tim thai trên siêu âm, thì đường kính túi thai trung bình, kích thước túi ối hay túi noãn hoàng không được sử dụng để tính tuổi thai, nhưng có thể dùng để đánh giá sự phát triển bình thường của thai. Nếu các chỉ số này bất thường nhưng phôi thai phát triển bình thường thì không đủ để chẩn đoán thai lưu, nhưng cần phải theo dõi cẩn thận.
ĐỘ MỜ DA GÁY (NUCHAL TRANSLUCENCY)
Độ mờ da gáy (NT) là số đo khoảng dịch dưới da ở phía sau vùng cổ thai nhi trong 3 tháng đầu. NT được đo khoảng giữa 11 tuần và 13 tuần 6 ngày hoặc CRL từ 45 – 84 mm. NT là yếu tố để đánh giá nguy cơ bất thường nhiễm sắc thể và có thể là một dấu chỉ (marker) của các bất thường thai khác. Để có hiệu quả sàng lọc, giá trị NT nên kết hợp với tuổi mẹ và sinh hoá máu mẹ như hCG và Protein A huyết thanh thai kỳ (PAPP-A). Để thống nhất về giá trị NT trong thực hành lâm sàng, các bác sĩ lâm sàng và bác sĩ siêu âm cần phải đạt chứng nhận thực hành về đo NT và nên có một hệ thống nhất quán về chất lượng đo NT của bác sĩ siêu âm. Một số chương trình đảm bảo sự thống nhất trong việc đo NT đã được sử dụng trong nước và quốc tế hiện nay như The Fetal Medicine Foundation (www.fetalmedicine.com) và The Nuchal Translucency Quality Review (www.ntqr.org). Bảng 4.7 cho thấy kĩ thuật đo NT. Hình 4.26 và 4.27 cho thấy 2 thai có số đo NT lần lượt là bình thường và dày.
Bảng 4.7: Kĩ thuật đo NT – từ NTQR.org
1. Hai bờ của NT phải rõ ràng
2. Thai nằm trên mặt phẳng dọc giữa
3. Thai phải chiếm gần hết hình ảnh siêu âm
4. Đầu thai ở tư thế trung lập
5. Thai nằm tách ra khỏi màng ối
6. Sử dụng thước đo (+)
7. Thanh ngang của thước đo nằm trên đường bờ của NT
8. Thuốc đo đặt vuông góc với trục dọc của thai
9. Đo ở khoảng NT rộng nhất.

Hình 4.26: Mặt cắt dọc giữa của thai 3 tháng đầu với độ mờ da gáy bình thường.
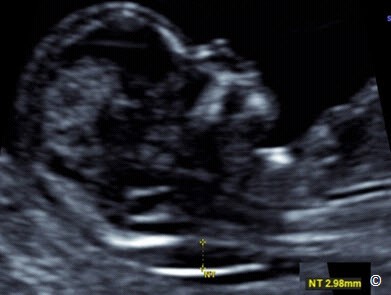
Hình 4.27: Mặt cắt dọc giữa của thai 3 tháng đầu với độ mờ da gáy dày.
NHỮNG YẾU TỐ CỦA THAI LƯU
Các bác sĩ siêu âm thai trong 3 tháng đầu thường gặp phải tình huống nghi ngờ hoặc xác định thai lưu sớm. Trong giai đoạn này, có ít nhất 10 – 15% thai bị chết lưu và siêu âm có thể chẩn đoán trước khi bệnh nhân có triệu chứng. Tuỳ thuộc vào tuổi thai, một vài tình huống sau có thể xảy ra:
Thai được xác định bằng xét nghiệm thai dương tính nhưng siêu âm không thấy túi thai trong tử cung, gợi ý những chẩn đoán phân biệt: sẩy thai không hoàn toàn, thai ngoài tử cung hay thai trong tử cung giai đoạn sớm khi vẫn chưa thể thấy thai qua siêu âm ngã âm đạo.
Túi thai thấy được qua siêu âm ngã âm đạo, nhưng không thấy phôi thai hay túi noãn hoàng.
Phôi thai nhìn thấy qua siêu âm ngã âm đạo, nhưng không thấy hoạt động tim thai.
Phôi thai có hoạt động tim thai, nhưng những số đo khác không nằm trong giới hạn bình thường (nhịp tim thai, kích thước túi noãn hoàng, phôi, túi ối…..).
Có xuất huyết dưới màng đệm, có hoặc không có kèm dấu hiệu xuất huyết trên lâm sàng.
Phôi thai có cấu trúc giải phẫu bất thường.
Trong nhiều trường hợp, nếu tình trạng sức khoẻ của bệnh nhân không có gì nguy hiểm (xuất huyết, đau…) và không nghĩ đến thai ngoài tử cung, thì có thể theo dõi sự thay đổi của các dấu hiệu trên siêu âm và cũng như xác định những chẩn đoán còn nghi ngờ. Trong 3 tháng đầu tiên, sẽ có những thay đổi rõ rệt bên trong túi thai khi thai phát triển theo mỗi tuần, nên nếu sau hơn 1 mà không thấy bất cứ thay đổi nào của túi thai thì đó là một dấu hiệu tiên lượng xấu và có thể xác định chẩn đoán thai lưu đã nghi ngờ trước đó. Sự hiện diện của xuất huyết dưới màng đệm thường đi kèm với kết cục tốt khi không có dấu hiệu khác của thai lưu (Hình 4.28 A & B). Nhiều tác giả cho rằng, trong 3 tháng đầu khi không có những dấu hiệu đặc hiệu của thai lưu, cần phải theo dõi cẩn thận bằng siêu âm để đánh giá những trường hợp thai nghi ngờ chết lưu. Bảng 4.8 liệt kê những dấu hiệu đặc hiệu của thai lưu, có thể chẩn đoán xác định mà không cần theo dõi bằng siêu âm.
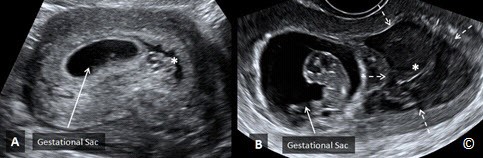
Hình 4.28 A & B: Xuất huyết dưới màng đệm ít (A – dấu sao) và nhiều (B – dấu sao và mũi tên đứt quãng) trong 2 thai. Không kể đến kích thước, xuất huyết dưới màng đệm ở thai B có kết cục tốt.
BẢNG 4.8: Những dấu hiệu chẩn đoán thai lưu giai đoạn sớm trong 3 tháng đầu.
Phôi thai CRL ≥ 7 mm mà không có hoạt động tim thai.
Túi thai MSD ≥ 25 mm mà không có phôi.
Không thấy phôi và tim thai sau ≥ 2 tuần sau khi siêu âm đã thấy túi thai mà không có yolk sac.
Phôi thai không có tim thai lúc ≥ 11 ngày sau khi siêu âm thấy túi thai có yolk sac.
KẾT LUẬN
Siêu âm trong 3 tháng đầu là một bước quan trọng trong việc đánh giá thai kì, cho phép xác định thai trong tử cung và tính được tuổi thai chính xác. Với một thai kỳ bình thường, có những sự thay đổi đáng kể diễn ra trong 3 tháng đầu và điều này có thể thấy trên siêu âm ngã âm đạo. Cần hiểu rõ các giai đoạn phát triển khác nhau của một thai kỳ bình thường để có sự so sánh giữa những dấu hiệu trên siêu âm và tuổi thai tương ứng. Đây là những kiến thức cơ bản cần thiết để có thể phân biệt giữa thai kì bình thường và thai kì bất thường.
TÀI LIỆU THAM KHẢO:
Reddy UM, Abuhamad AZ, Levine D, Saade GR. Fetal Imaging Executive Summary of a Joint Eunice Kennedy Shriver National Institute of Child Health and Human Development, Society for Maternal-Fetal Medicine, American Institute of Ultrasound in Medicine, American College of Obstetricians and Gynecologists, American College of Radiology, Society for Pediatric Radiology, and Society of Radiologists in Ultrasound Fetal Imaging Workshop. J Ultrasound Med 2014; 33:745-757.
Doubilet PM, Benson CB, Bourne T, Blaivas M; Barnhart KT, Benacerraf BR, et al. Diagnostic criteria for nonviable pregnancy early in the first trimester. N Engl J Med. 2013 Oct 10; 369(15): 1443-51.
Abdallah Y, Daemen A, Kirk E, Pexsters A, Naji O, Stalder C, Gould D, Ahmed S, Guha S, Syed S,Bottomley C, Timmerman, Bourne T. Limitations of current definitions of miscarriage using mean gestational sac diameter and crown-rump length measurements: a multicenter observational study.Ultrasound Obstet Gynecol 2011; 38: 497-502.
Nguồn: “Siêu âm trong phụ khoa và sản khoa: một cách tiếp cận thực tế”
Tác giả : Rabih Chaoui, MDPhilippe Jeanty, MD Dario Paladini, MD
Bệnh viện Nguyễn Tri Phương – Đa khoa Hạng I Thành phố Hồ Chí Minh
facebook.com/BVNTP
youtube.com/bvntp